Innhold i artikkelen
Livmoren holdes normalt på plass inne i bekkenet ved hjelp av ulike muskler, vev og leddbånd. Noen ganger - på grunn av flere barnefødsler eller på grunn av en vanskelig fødsel - svekkes disse musklene. Etter som du blir eldre, og med bortfall av hormonet østrogen ved overgangsalderen, kan livmoren sige ned i skjeden og forårsake den tilstanden vi kaller nedsunken livmor.
Grader av nedfall
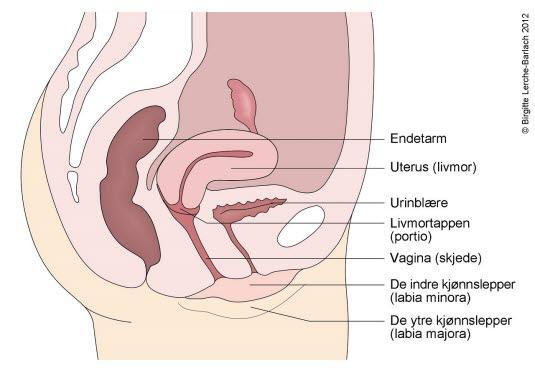
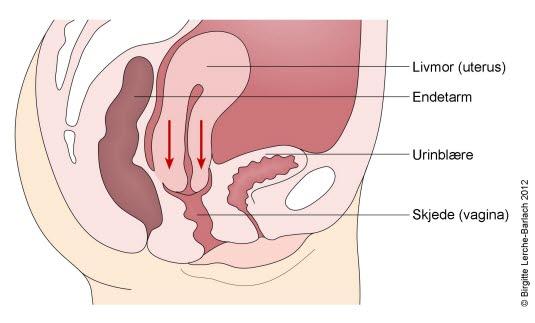
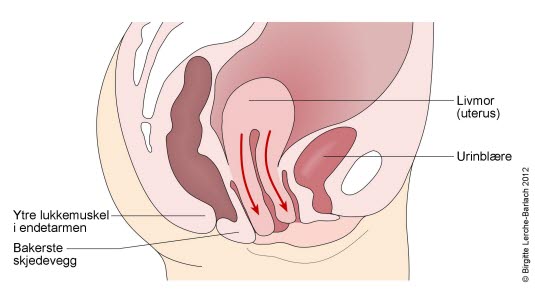
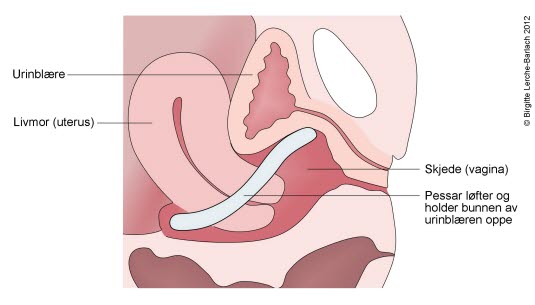
Svekket eller slapp muskulatur i bekkenet gjør at livmoren din siger ned, og den kan i noen tilfeller komme ut gjennom skjeden. Vi inndeler grad av nedfall i fire grader:
- Grad 1: Livmorhalsen synker ned i skjeden.
- Grad 2: Livmorhalsen stikker utenfor skjedeåpningen.
- Grad 3: Deler av livmoren stikker ut av skjeden.
- Grad 4: Hele livmoren er utenfor skjeden.
Andre varianter
Cystocele. Er en innbukning av øvre del av skjedens fremvegg hvor en del av urinblæren buker inn i skjeden. Tilstanden kan medføre hyppig vannlating, sterk vannlatingstrang, vansker med å tømme blæren eller vansker med å holde på vannet.
Enterocele. Innbukning av øvre bakre del av skjedeveggen hvor en liten del av tarmen buker inn i skjeden. I stående stilling føles det som noe trekker og drar i nedre del av magen, samt ryggsmerter, og det lindres når du legger deg ned.
Rektocele. Innbukning av nedre bakre del av skjedeveggen hvor endetarmen (rektum) buker inn i skjeden. Dette kan gi tømningsproblemer for avføring slik at noen faktisk må trykke fra innsiden av skjeden for å få tømt tarmen.
Årsaker
Mange faktorer spiller inn og kan medføre at livmoren synker ned:
- Mange normale barnefødsler
- Skade under fødsel
- En hard fødsel, for eksempel fødsel av en stor baby
- Svakhet i bekkenbunnsmuskulaturen med økende alder
- Svakhet og slapphet i det vevet som livmoren henger i, etter overgangsalderen og bortfall av østrogen
- Tilstander som øker trykket i bukhulen, for eksempel kronisk hoste (for eksempel ved KOLS), vanskelig tømning av avføring (forstoppelse), svulster i bekkenet (sjelden) eller opphopning av væske i bukhulen
- Overvekt eller fedme
- Kirurgi i bekkenområdet som fører til svekkelse av opphengningsapparatet
- Bortfall av østrogen. Når kvinnen kommer i overgangsalderen, har østrogennivået i kroppen blitt betydelig lavere, noe som blant annet bidrar til å støttevevet i underlivet svekkes og øker risikoen for fremfall.
Risikofaktorer:
- Født mange barn
- Økende alder
- Økt trykk i bukhulen
- Mye tung løfting
Dette dokumentet er basert på det profesjonelle dokumentet Genitalprolaps . Referanselisten for dette dokumentet vises nedenfor
- Iglesia CB, Smithling KR. Pelvic Organ Prolapse. Am Fam Physician. 2017 Aug 1;96(3):179-185. PMID: 28762694. PubMed
- Haylen BT, Maher CF, Barber MD, et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) Joint Report on the Terminology for Female Pelvic Organ Prolapse (POP). Neurourol Urodyn 2016. PMID: 26749391. PubMed
- Oversand S, Eidet M, Rimstad K, McFadzean I. Descensus urogenitalis. Veileder i generell gynekologi, utkast til revidert veileder, siden besøkt 27.01.2021. www.legeforeningen.no
- Nygaard I, Barber MD, Burgio KL et al. Prevalence of symptomatic pelvic floor disorders in US women. JAMA 2008; 300: 1311-6. Journal of the American Medical Association
- Schaffer JI, Wai CY, Boreham MK. Etiology of pelvic organ prolapse. Clin Obstet Gynecol 2005; 48: 639-47. PubMed
- Barber MD, Maher C. Epidemiology and outcome assessment of pelvic organ prolapse. Int Urogynecol J. 2013;24(11):1783-90. PubMed
- Swift SE, Pound T, Dias JK. Case-control study of the etiology of severe pelvic organ prolapse. Int Urogynecol J 2001; 12: 187-92. PubMed
- Machin SE, Mukhopadhyay S. Pelvic organ prolapse: review of the aetiology, presentation, diagnosis and management. Menopause Int 2011;17:132-136. PubMed
- Lawrence JM, Lukacz ES, Nager CW, Hsu JW, Luber KM. Prevalence and co-occurrence of pelvic floor disorders in community-dwelling women. Obstet Gynecol 2008; 111: 678-85. PubMed
- Handa VL, Cundiff G, Chang HH, Helzlsouer KJ. Female sexual function and pelvic floor disorders. Obstet Gynecol 2008; 111: 1045-52. PubMed
- Nygaard I, Handa VL, Brubaker L, et al.; for the Pelvic Floor Disorders Network. Changes in physical activity after abdominal sacrocolpopexy for advanced pelvic organ prolapse. Am J Obstet Gynecol 2008; 198: 570. PubMed
- Haessler AL, Lin LL, Ho MH, Betson LH, Bhatia NN. Reevaluating occult incontinence. Curr Opin Obstet Gynecol 2005; 17: 535-40. PubMed
- Jha S, Toozs-Hobson P, Parsons M, Gull F. Does preoperative urodynamics change the management of prolapse? J Obstet Gynaecol 2008; 28: 320-2. PubMed
- Roovers JP, Oelke M. Clinical relevance of urodynamic investigation tests prior to surgical correction of genital prolapse: a literature review. Int Urogynecol J Pelvic Floor Dysfunct 2007; 18: 455-60. PubMed
- Svenningsen R, Borstad E, Spydslaug AE, Sandvik L, Staff AC. Occult incontinence as predictor for postoperative stress urinary incontinence following pelvic organ prolapse surgery. Int Urogynecol J. 2012;23(7):843-9 PubMed
- Hagen S, Stark D. Conservative prevention and management of pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2011, Issue 12. Art. No.: CD003882. DOI: 10.1002/14651858.CD003882.pub4. DOI
- Bugge C, Adams EJ, Gopinath D, Reid F. Pessaries (mechanical devices) for pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2013, Issue 2. Art. No.: CD004010. DOI: 10.1002/14651858.CD004010.pub3. DOI
- Rahn DD, Carberry C, Sanses TV, et al. Vaginal estrogen for genitourinary syndrome of menopause: a systematic review. Obstet Gynecol. 2014;124(6):1147-1156. PubMed
- Braekken IH, Majida M, Engh ME, Bo K. Can pelvic floor muscle training reverse pelvic organ prolapse and reduce prolapse symptoms? An assessor-blinded, randomized, controlled trial. Am J Obstet Gynecol. 2010 Aug;203(2):170.e1-7. PMID: 20435294 PubMed
- Hagen S, Stark D, Glazener C, et al. Individualised pelvic floor muscle training in women with pelvic organ prolapse (POPPY): a multicentre randomised controlled trial. Lancet 2013 Nov 27.
- Wiegersma M, Panman CM, Kollen BJ, et al. Effect of pelvic floor muscle training compared with watchful waiting in older women with symptomatic mild pelvic organ prolapse: randomised controlled trial in primary care. BMJ. 2014 Dec 22;349:g7378. PubMed
- Panman C, Wiegersma M, Kollen BJ, et al. Two-year effects and cost-effectiveness of pelvic floor muscle training in mild pelvic organ prolapse: a randomised controlled trial in primary care. BJOG. 2016- PMID: 26996291 PubMed
- Hagen S, Glazener C, McClurg D et al. Pelvic floor muscle training for secondary prevention of pelvic organ prolapse (PREVPROL): a multicentre randomised controlled trial. Lancet 2017; 389(10067): 393-402. pmid:28010994 PubMed
- Maher C, Feiner B, Baessler K, Christmann‐Schmid C, Haya N, Marjoribanks J. Transvaginal mesh or grafts compared with native tissue repair for vaginal prolapse. Cochrane Database of Systematic Reviews 2016, Issue 2. Art. No.: CD012079. DOI: 10.1002/14651858.CD012079 DOI
- Heneghan C, Godlee F. Editorial. Surgical mesh repair and patient safety. BMJ Editorial. BMJ 2018; 363: k4231. doi:10.1136/bmj.k4231 DOI
- Rudnicki M, Laurikainen E, Pogosean R, et al. Anterior colporrhaphy compared with collagen-coated transvaginal mesh for anterior vaginal wall prolapse: a randomised controlled trial. BJOG 2013. pmid:24118844 PubMed
- Altman D, Väyrynen T, Engh ME, et al. Anterior colporrhaphy versus transvaginal mesh for pelvic-organ prolapse. N Engl J Med 2011; 364: 1826-36. New England Journal of Medicine
- Sokol AI, Iglesia CB, Kudish BI, et al. One-year objective and functional outcomes of a randomized clinical trial of vaginal mesh for prolapse. Am J Obstet Gynecol 2012; 206: 86. PubMed
- Suskind AM, Jin C, Walter LC, Finlayson E. Frailty and the Role of Obliterative versus Reconstructive Surgery for Pelvic Organ Prolapse: A National Study.. J Urol 2017; 197: 1502-06. pmid:27939512 PubMed
- Bo K, Hilde G, Staer-Jensen J, et al. Postpartum pelvic floor muscle training and pelvic organ prolapse--a randomized trial of primiparous women. Am J Obstet Gynecol. 2015 Jan;212(1):38.e1-7.
- Jelovsek JE, Maher C, Barber MD. Pelvic organ prolapse. Lancet. 2007;369(9566):1027-38. PubMed
- Oversand SH, Staff AC, Spydslaug AE, Svenningsen R, Borstad E. Long-term follow-up after native tissue repair for pelvic organ prolapse. Int Urogynecol J. 2014;25(1):81-9. PubMed
- Handa VL, Harvey L, Cundiff GW, Kjerulff KH. Perioperative complications of surgery for genital prolapse: Does concomitant anti-incontinence surgery increase complications? Urology. 2005;65(3):483-7. PubMed