Leishmaniasis
Leishmaniasis er en sykdom som kan arte seg på ulike måter - fra relativt milde forløp til alvorlig livstruende sykdom. På verdensbasis tar denne sykdommen 20 000 til 30 000 liv hvert år.
Sist oppdatert:
9. feb. 2021
Hva er leishmaniasis?
Sykdommen forårsakes av en protozo, en organisme som består av bare én celle. Leishmania-protozoen er avhengig av å oppholde seg inni andre celler - den er med andre ord en parasitt.
Sykdommen er en zoonose, dvs. en dyresykdom som kan overføres til mennesker. Den overføres mellom dyr og til mennesker ved bitt av sandfluer (som er en myggart). Sandfluen biter blant annet hunder og gnagere og overfører smittestoffet til mennesket ved bitt og blodsuging. Såkalt visceral leishmaniasis (kala-azar, "svart feber") kan også overføres mellom mennesker.
Sykdommen kan arte seg på mange forskjellige måter, fra hudsår som leges av seg selv, til alvorlig, livstruende sykdom i de indre organer (visceral leishmaniasis). Forskjellige arter dominerer i ulike deler av verden. Fire ulike syndromer forekommer:
- Visceral leishmaniasis (kala-azar=svart-feber) - visceral betyr i de indre organer
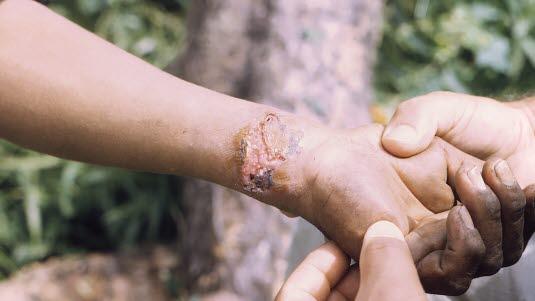
- Kutan leishmaniasis (i huden, som enkeltstående eller flere sår)
- Diffus kutan leishmaniasis (sprer seg til huden over store deler av kroppen)
- Mukokutan leishmaniasis (i hud men også i slimhinner)
På verdensbasis dominerer kutan leishmaniasis, mens visceral leishmaniasis er den alvorligste formen.
Forekomst
Forekomst av sykdommen i verden er beregnet til å være omkring 0,5-1 million nye tilfeller per år. Hvert år dør om lag 20.000 til 30.000 mennesker av leishmaniasis, i følge tall fra WHO. Fra 1975-94 ble det registrert 4 tilfeller av importert visceral leishmaniasis i Norge, alle fire var smittet i Spania. (Etter 1996 har det ikke vært meldeplikt, og dermed heller ingen statistikk over forekomsten).
Kutan leishmaniasis ble påvist blant personell i den norske avdelingen av militærstyrken ISAF i Afghanistan.
Sykdommen er utbredt i tropiske og tempererte soner og forekommer i mer enn 90 land; i nordlige Afrika, i Midt-Østen, deler av Europa og Mellom- og Sør-Amerika. Ca. 90% av tilfellene med visceral leishmaniasis forekommer i India, Bangladesh, Nepal, Sudan og Brasil.
Årsak
Sykdommen skyldes infeksjon med en protozo. Dette en zoonose som overføres ved bitt av sandfluer. Mennesket er tilfeldig vert. Mellomverter er blant annet gnagere og hunder. Visceral leishmaniasis (kala-azar, "svart feber") kan også smitte mellom mennesker.
Inkubasjonstiden (tid fra smitte til sykdom) kan ta fra uker til måneder, og den beskrevne sykdomsutviklingen kan være svært langsom. Leishmaniasis kan føre til en "sovende" (latent) infeksjon, som kan bryte ut på et langt senere tidspunkt ved eventuell immunsvekkelse, for eksempel hos hiv-aids pasienter.
Symptomer
Visceral leishmaniasis. Inkubasjonstiden er vanligsvis 4-6 måneder (fra 10 dager til 2 år). Febertopper oppstår, ofte 2 ganger i døgnet, etter hvert betydelige allmennsymptomer. En knute kan dukke opp på bittstedet før vedkommende blir syk. Uten behandling kan død inntre etter 1-2 år, ofte på bakgrunn av kompliserende infeksjon.
Kutan leishmaniasis. Hudforandringer ses 2 uker til flere måneder etter sandfluebitt. Allmennsymptomer er sjeldne, men lavgradig feber av kort varighet kan forekomme. Tilheling av hudforandringene starter oftest av seg selv etter måneder til 1-3 år.
Diffus kutan leishmaniasis. Medfører ikke-sårdannende hudforandringer, som kan likne spedalskhet (lepra), og som opptrer over hele kroppen.
Mukokutan leishmaniasis. Først oppstår hudforandringer på hud som er utsatt for myggstikk. Sår på slimhinnen i nesen eller munn kan utvikles samtidig med hudforandringene, men også opptil måneder/år etter hudendringene. Slimhinnen i fremre del av neseskilleveggen angripes ofte først og kraftigst.
Diagnostikk
Diagnosen stilles på grunnlag av sykehistorien, hudforandringer, forstørrede lymfeknuter, forstørret lever og milt. Sikker diagnose baseres på mikroskopisk undersøkelse av vev eller vevsvæsker. En blodprøve kan også bekrefte diagnosen i mange tilfeller.
Behandling
Behandlingen er krevende med medikamenter som i seg selv kan være belastende for kroppen. Ved visceral leishmaniasis er det nødvendig med innleggelse i sykehus.
Det foregår utprøving av vaksiner mot visceral leishmaniasis, men det er enda ikke funnet noen effektiv vaksine.
Prognose
Ved visceral leishmaniasis (kala-azar) kan dødeligheten være opp mot 90 prosent dersom sykdommen ikke behandles. Ved tidlig diagnose og behandling reduseres dødeligheten til 2 til 5 prosent av de syke.
Ved visceral leishmaniasis er det en del tilbakefall, oftest i løpet av de første 6 månedene etter behandlingsslutt.
Leishmaniasis i hud har god prognose.
Vil du vite mer?
- Leishmaniasis - for helsepersonell
Dette dokumentet er basert på det profesjonelle dokumentet Leishmaniasis . Referanselisten for dette dokumentet vises nedenfor
- Markle WH, Makhoul K. Cutaneous Leishmaniasis: Recognition and treatment. Am Fam Physician 2004; 69: 455-60. PubMed
- Murray HW, Berman JD, Davies CR, Saravia NG. Advances in leishmaniasis. Lancet 2005; 366: 1561-77. PubMed
- World Health Organization. Fact sheet: leishmaniasis. April 2017. http://www.who.int/ (last accessed 23 August 2017).
- Burza S, Croft SL, Boelaert M. Leishmaniasis. Lancet 2018; 392: 951–70. PMID: 30126638 PubMed
- Reithinger R, Chappuis F. Leishmaniasis. Best Practice BMJ, last updated Nov 2017. bestpractice.bmj.com
- Alvar J, Vélez ID, Bern C, et al; WHO Leishmaniasis Control Team. Leishmaniasis worldwide and global estimates of its incidence. PLoS One. 2012;7:e35671. PubMed
- Müller KE, Blomberg B, Tellevik MG, et al. Leishmaniasis i Norge. Tidsskr Nor Legeforen 2021. doi:10.4045/tidsskr.19.0171 DOI
- Hirve S, Kroeger A, Matlashewski G, et al. Towards elimination of visceral leishmaniasis in the Indian subcontinent-Translating research to practice to public health. PLoS Negl Trop Dis 2017; 11: e0005889. PMID: 29023446 PubMed
- Blomberg B, Müller KE, Helgeland L, et al. En mann i 80-årene med leddgikt og vedvarende feber. Tidsskr Nor Legeforen 2019. doi:10.4045/tidsskr.18.0546 DOI
- Belkaid Y, Mendez S, Lira R, Kadambi N, Milon G and Sacks D. A natural model of Leishmania major infection reveals a prolonged "silent" phase of parasite amplification in the skin before the onset of lesion formation and immunity. J Immunol 2000; 165: 969-77. PubMed
- Fletcher K, Issa R, Lockwood DN. Visceral leishmaniasis and immunocompromise as a risk factor for the development of visceral leishmaniasis: a changing pattern at the hospital for tropical diseases, london. PLoS One 2015; 10: e0121418. PMID: 25831056 PubMed
- Folkehelseinstituttet. Leishmaniasis - veileder for helsepersonell. Sist oppdatert 26.01.2019. www.https
- Aronson N, Herwaldt BL, Libman M, et al. Diagnosis and Treatment of Leishmaniasis: Clinical Practice Guidelines by the Infectious Diseases Society of America (IDSA) and the American Society of Tropical Medicine and Hygiene (ASTMH). Clin Infect Dis 2016; 63: e202–64. PMID: 27941151 PubMed
- Blum J, Buffet P, Visser L, et al. LeishMan recommendations for treatment of cutaneous and mucosal leishmaniasis in travelers, 2014. J Travel Med 2014; 21: 116–29. PMID: 24745041 PubMed
- Sundar S, Agrawal G, Rai M, Makharia MK, Murray HW. Treatment of Indian visceral leishmaniasis with single or daily infusions of low dose liposomal amphotericin B: randomised trial. BMJ 2001; 323: 419-22. PubMed
- Salah AB, Messaoud NB, Guedri E, et al . Topical paromomycin with or without gentamicin for cutaneous leishmaniasis. N Engl J Med 2013; 368: 524-32. New England Journal of Medicine
- Sundar S, Chakravarty J, Agarwal D, et al. Singe-dose liposomal amphotericin B for visceral leishmaniasis in India. N Engl J Med 2010; 362: 504-12. New England Journal of Medicine